Neiroonkoloģija
Šis raksts ir jāuzlabo, lai ievērotu Vikipēdijā pieņemto stilu un/vai formatēšanu. Iemesls: tulkojuma problēmas Lūdzu, palīdzi uzlabot šo rakstu. Diskusijā var parādīties dažādi ieteikumi. Vairāk lasi lietošanas pamācībā. |

Neiroonkoloģija ir medicīnas novirziens, kas apvieno neiroloģiju un onkoloģiju.
Neiroonkoloģija galvenokārt nodarbojas ar nervu sistēmas audzēju slimību diagnostiku, terapiju un izpēti, kas ietver šādus audzēju veidus:
- primārie centrālās nervu sistēmas audzēji (smadzeņu audzēji un muguras smadzeņu audzēji)
- sekundārie centrālās nervu sistēmas audzēji (metastāzes smadzenēs un muguras smadzenēs)
- centrālās nervu sistēmas ļaundabīgas limfomas
- Perifērās nervu sistēmas audzēji
Šis saraksts jau parāda, ka šī ir plaša joma, kuru ir grūti definēt. Lai gan arī centrālo nervu limfomu ārstēšanā tiek ievērotas hematoloģiskās ārstēšanas vadlīnijas un smadzeņu metastāzes netiek ārstētas atsevišķi no primārā audzēja pamata terapijas, perifēro nervu audzēji ir labdabīgi, tāpat kā neirinomas, un tāpat kā citi mīksto audu audzēji bieži atrodas ortopēdiskā zona.
Galvenā informācija
[labot šo sadaļu | labot pirmkodu]Centrālās nervu sistēmas primārie audzēji
[labot šo sadaļu | labot pirmkodu]Primārie smadzeņu audzēji var rasties jebkurā vecumā, no zīdaiņa vecuma līdz vēlam vecumam. Diferenciāldiagnozē ir noderīgi tādi faktori kā vecums, audzēja atrašanās vieta un klīniskais attēlojums. Lielākā daļa primāro smadzeņu audzēju veidu ir biežāk sastopami vīriešiem, izņemot meningiomas, kas biežāk sastopamas sievietēm.
Metastātiski centrālās nervu sistēmas audzēji
[labot šo sadaļu | labot pirmkodu]Nepārtrauktu audu tieša invāzija vai saspiešana ir saistīta ar nervu sistēmas tuvumu citām struktūrām.
Intrakraniālas metastāzes
[labot šo sadaļu | labot pirmkodu]Ir trīs veidu intrakraniālas metastāzes: Smadzeņu metastāzes, durālās metastāzes un meningeālās-leptomeningeālās metastāzes. Smadzeņu metastāzes var būt viena vai vairākas un ietekmēt jebkuru smadzeņu daļu. Metastāzes durālās struktūrās parasti notiek hematogēnas izplatīšanās vai tiešas invāzijas no blakus esošā kaula. Durālas metastāzes var iebrukt pamatā esošajās smadzenēs un izraisīt fokusa tūsku un ar to saistītos neiroloģiskus simptomus. Sakarā ar to garozas atrašanās vietu, šie procesi mēdz izraisīt krampjus kursa sākumā. Leptomeningeālās metastāzes ir reta, bet labi atpazīta klīniska parādība vēža slimniekiem. Leptomeningeālās metastāzes visbiežāk rodas krūšu, plaušu vai melanomas primāro audzēju dēļ.
Galvaskausa metastāzes
[labot šo sadaļu | labot pirmkodu]Metastāzes galvaskausā iedala divās kategorijās: Kalvārijā un galvaskausa pamatnē.
Centrālās nervu sistēmas primārie audzēji
[labot šo sadaļu | labot pirmkodu]Pirmā centrālās nervu sistēmas (CNS) audzēju iedalījums notiek starp primārajiem (izcelsme tieši no CNS) un metastātiskajiem (izcelsme no cita orgāna) audzējiem. Pēdējo sastopamība ir aptuveni desmit reizes lielāka nekā pirmajām. Smadzeņu audzēji ir jaunveidojumi, kas attīstās smadzenēs. Audzējus, piemēram, meningiomas, kas to masas dēļ saspiež, bet neiekļūst smadzenēs, un hipofīzes un epifīzes audzējus, kas atrodas uz smadzeņu stumbra, bieži vien nepareizi dēvē par smadzeņu audzējiem. Termins intrakraniālie audzēji tos apkopo precīzāk.
Primārie CNS audzēji ietver dažādas patoloģiskas vienības, kurām katrai ir sava dabiskā vēsture. Sakarā ar to, ka glia audzēji vien veido gandrīz 40 procentos no šiem audzējiem, vispirms var atšķirt glia audzējus (gliomas) un ne-gliālus audzējus. Visizplatītākās gliomas ir astrocitomas (izcelsme no glia astrocītu šūnām), oligodendrogliomas (kas rodas no oligodendroglia šūnām) un ependimomas (izcelsme no ependimālajām šūnām).
Epidemioloģija
[labot šo sadaļu | labot pirmkodu]Centrālās nervu sistēmas ļaundabīgi primārie audzēji ir salīdzinoši reti sastopami un veido aptuveni 2 procenti no visiem ļaundabīgajiem audzējiem. Centrālās nervu sistēmas audzēju slimības ir sadalītas 95 procenti uz smadzenēm un līdz 5 Procenti uz smadzeņu apvalkiem, galvaskausa nerviem un muguras smadzenēm. Tās var rasties jebkurā vecumā, un slimības attīstības risks palielinās līdz ar vecumu. Pieaugušajiem gliomas var atrast histoloģiski no nervu šūnu atbalsta audiem, no kuriem aptuveni 75 procenti glioblastomu Astrocitomas IV. grādi ar nelabvēlīgu prognozi. Embrionālie audzēji dominē zīdaiņiem un maziem bērniem. Vācijā 2016. gadā saslima aptuveni 3970 cilvēku vīrieši un 3460 Sievietes ar ļaundabīgiem centrālās nervu sistēmas audzējiem. Vidēji izdzīvošanas rādītāji ir 21 procenti vīriešiem un 24 procenti sievietēm. Statistika reti ietver arī histoloģiski labdabīgus CNS audzējus, kas sastopami aptuveni 6000 jauni gadījumi uz gada meli. Apmēram 65 Procenti no tā nāk no smadzeņu apvalkiem. Sievietes tiek skartas daudz biežāk. Ja neārstē ar operāciju vai staru terapiju, pat labdabīgi audzēji var būt nāvējoši progresējošas augšanas dēļ slēgtā galvaskausa telpā. Visbiežāk sastopamais ļaundabīgais intrakraniālais CNS audzējs ir glioblastoma, visizplatītākā labdabīgā ir meningioma.
Etioloģija
[labot šo sadaļu | labot pirmkodu]Ģenētiskā nosliece uz centrālās nervu sistēmas jaunveidojumiem ir salīdzinoši reti sastopama, lai gan dažas gliomas var rasties kā vairāku ģimenes traucējumu komplikācijas.
Dažu audzēju supresoru gēnu mutācija raksturo vairākus iedzimtus sindromus, kas liecina par paaugstinātu uzņēmību pret smadzeņu audzēju attīstību. Ar lielāku smadzeņu audzēju attīstības risku ir saistītas šādas mutācijas un to sindromi: NF1 gēna mutācija ar 1. tipa neirofibromatozi, APC mutācija ar Turko sindromu, PTCH mutācija ar Gorlin sindromu un TP53 vai CHEK2 - mutācija ar Li-Fraumeni sindromu.
Vides faktorus, kas saistīti ar primārajiem smadzeņu audzējiem, ir grūti noteikt. Dažos pētījumos vinilhlorīda iedarbība ir saistīta ar paaugstinātu augstas pakāpes gliomas sastopamību. Vienīgais reti sastopamais, bet labi identificētais primārā smadzeņu audzēja cēlonis ir jonizējošais starojums. Jo īpaši staru terapija bērniem ar tinea capitis un pacientiem ar akūtu limfātisku leikēmiju, craniofaringiomu vai ne-Hodžkina limfomu ir saistīta ar paaugstinātu gliomas risku. AIDS pacientiem ir paaugstināts primārās smadzeņu limfomas risks.
Klīnika
[labot šo sadaļu | labot pirmkodu]Pazīmes un simptomi
[labot šo sadaļu | labot pirmkodu]Smadzeņu neoplazijas simptomus raksturo pārvietošanās vai Apkārtējo audu iznīcināšana un to pašu cēloņu infiltrācija. Visbiežāk sastopamais simptoms, par kuru ziņo 35 procenti pacientu, ir galvassāpes. Smagu galvassāpju rašanās pacientiem, kuri citādi ar tām slimo reti, bieži ir raksturīga, īpaši, ja galvassāpju lēkmes vai migrēnas ir stiprākas no rīta un kopā ar sliktu dūšu, vemšanu un neiroloģiskiem traucējumiem. Pacientiem, kuri biežāk cieš no galvassāpēm, formas izmaiņas, lēkmju biežuma vai intensitātes palielināšanās var būt smadzeņu audzēja attīstības simptoms. Krampji rodas aptuveni vienai trešdaļai pacientu ar gliomu, īpaši ar zemas pakāpes vai CNS audzējiem. Fokālie neiroloģiskie deficīti ir saistīti ar audzēja atrašanās vietu. Garīgā stāvokļa izmaiņas notiek arī 15 līdz 20 procentiem gliomas pacientu.
Attēlveidošanas diagnostika
[labot šo sadaļu | labot pirmkodu]
Datortomogrāfija (CT) un magnētiskās rezonanses attēlveidošana (MRI) var efektīvi noteikt neoplaziju smadzenēs. MRI ir jutīgāka par CT bojājumu identificēšanai, taču tai ir kontrindikācijas pacientiem ar sirds elektrokardiostimulatoriem, nesaderīgām protēzēm, metāla spailēm un citiem. CT joprojām ir izvēles metode, lai noteiktu pārkaļķošanos galvaskausa vāciņa vai pamatnes bojājumos vai kaulu erozijās. Kontrastvielu, kas ir jodu CT gadījumā un paramagnētisko (gadolīniju) MRI gadījumā, izmantošana ļauj iegūt informāciju par asins-smadzeņu barjeras vaskularizāciju un integritāti, labāku audzēja audzēja definīciju, salīdzinot. uz apkārtējo tūsku un hipotēžu ģenerēšanu par ļaundabīgo audzēju pakāpi. Radioloģiskā izmeklēšana ļauj novērtēt arī mehāniskos efektus un no tā izrietošās izmaiņas smadzeņu struktūrās, ko izraisa audzējs, piemēram, hidrocefāliju un trūces, kuru sekas var būt letālas. Visbeidzot, gatavojoties operācijai, šo diagnostiku var izmantot, lai noteiktu bojājuma vietu vai audzēja infiltrāciju svarīgos smadzeņu apgabalos. Šim nolūkam MRI ir efektīvāka nekā CT, jo tā var nodrošināt trīsdimensiju attēlus.

Diagnostikas radioloģiskās attēlveidošanas rīki izceļ izmaiņas neoplastiskajos audos salīdzinājumā ar normālu smadzeņu parenhīmu (izmaiņas elektroniski attēlotā audu blīvumā CT un signāla intensitātē MRI). Tāpat kā lielākā daļa patoloģisko audu, audzēji ir atpazīstami arī pēc palielinātas intracelulārā ūdens uzkrāšanās. Datortomogrammā tie ir hipodensi, ti, ar mazāku blīvumu nekā smadzeņu parenhīmā, magnētiskās rezonanses tomogrammā ar spin-režģa relaksāciju hipointensīva un griešanās-griešanās relaksācija kā arī protonu svēršanas (PD) hiperintensīvā.
Veselai smadzeņu zonai radioloģiskajā attēlā nevajadzētu parādīt īpašu luminiscenci. Tāpēc pats par sevi saprotams, ka uzmanība tiek pievērsta lielākiem kontrasta signālu diapazoniem.
Audzēja audos kopumā lielāka kontrasta pastiprināšanas daļa ir saistīta ar īpašo asins-audzēja barjeru, kas nodrošina joda (CT) un gadolīnija (MRI) iekļūšanu intratumorālajā ekstravaskulārajā intersticiālajā telpā. Tas palielina audzēja signālu (blīvumu vai intensitāti). Tomēr jāievēro piesardzība, lai nodrošinātu, ka kontrasta pastiprināšana galīgi neatšķir neoplāziju no peribrūču tūskas. Faktiski anatomiski-patoloģiskais atradums ļaundabīgos infiltrējošos gliomas audzēja audos, piemēram, glioblastomā un anaplastiskā astrocitomā, liecina arī par vasogēno tūsku, ko izraisa audzēja hematoencefālisko barjeras iznīcināšana. Pēdējais klīniskais stāvoklis ir slikti nosakāms ar diagnostisko attēlveidošanu.
Smadzeņu datortomogrāfija parasti parāda audu masu, ko var uzlabot ar jebkuru kontrastu. Izmantojot CT, zemas pakāpes gliomas parasti ir vienādas ar parasto parenhīmu, un tāpēc tās var neuzrādīt kontrasta uzlabošanos. Līdzīgi, CT ir grūti noteikt bojājumus aizmugurējā galvaskausa dobumā. Līdz ar to ar šādas tomogrāfijas rezultātiem vien diagnostikas nolūkos ne vienmēr pietiek. Apšaubāmos gadījumos ir svarīgi izmantot jutīgāku magnētiskās rezonanses attēlveidošanu.
Ieslēgts -MRI parāda intrakraniālu audzēju kā masīvu bojājumu, kas pēc kontrastvielas lietošanas var kļūt luminiscējošāks. Tomēr vienmēr ir signāla anomālija -Magnētiskās rezonanses attēlveidošana, kas norāda uz neoplazijas vai vazogēnas tūskas klātbūtni. Parasti palielināta luminiscence (kontrasts) liecina par augstākas pakāpes ļaundabīgo audzēju audzēju. Glioblastomai raksturīgs kontrasta gredzens, kura luminiscējošā daļa atbilst ļaundabīgā audzēja dzīvībai svarīgajai daļai, bet tumšākā -hipointense zona, kas atbilst audu nekrozei.
Lestudējums
[labot šo sadaļu | labot pirmkodu]Lielākā daļa primāro intrakraniālo audzēju paliek lokalizēti galvaskausā, tāpēc sistēmiskas stadijas procedūras nav nepieciešamas. Turpretim primārie neiroektodermālie audzēji, medulloblastomas, CNS dzimumšūnu audzēji un primārās CNS limfomas bieži izplatās pa subarahnoidālo telpu uz leptomeningiem. Tāpēc visiem pacientiem ar šādu diagnozi ir nepieciešama arī mugurkaula magnētiskās rezonanses attēlveidošana vai jostas punkcija.
Audzēju veidi
[labot šo sadaļu | labot pirmkodu]Gliomas
[labot šo sadaļu | labot pirmkodu]Primārie centrālās nervu sistēmas (CNS) audzēji ietver dažādus patoloģiskus audus, katram no kuriem ir sava dabiskā vēsture. Sakarā ar to, ka gliomas vien veido gandrīz 40 procentus no visiem CNS audzējiem, literatūrā ir ierasts atšķirt glia un nonglial audzējus.
Astrocitomas
[labot šo sadaļu | labot pirmkodu]Laika gaitā literatūrā ir ierosinātas dažādas kategoriju sistēmas astrocitomu ļaundabīgo audzēju noteikšanai. Kopš 1993. gada visplašāk tiek izmantota un pielietota Pasaules Veselības organizācijas (PVO) piedāvātā četru līmeņu reitingu sistēma. Tā pamatā ir četras histoloģiskās pazīmes: palielināts šūnu blīvums, mitoze, endotēlija proliferācija un nekroze. Pēc tam I pakāpes astrocitomas, piemēram, pilocītiskās astrocitomas, parasti ir labdabīgas histoloģijas. Astrocitomas II. Pakāpes (difūzās) parāda palielinātu šūnu blīvumu kā vienīgo histoloģisko pazīmi un ir jaunveidojumi ar zemāku infiltrācijas pakāpi. Astrocitomas III uzrāda ievērojamu mitozi. pakāpe (anaplastiska). Un astrocitomās IV tiek novērota endotēlija proliferācija vai nekroze. grādi, tā sauktās glioblastomas.
Zemas pakāpes astrocitomas
[labot šo sadaļu | labot pirmkodu]
Pilocītiskās astrocitomas (ieskaitot pilomiksoīdu astrocitomas), subependimālās milzu šūnu astrocitomas un pleomorfās ksantastrocitomas ir vieni no ierobežotajiem audzējiem. Tie ir nedaudz retāk sastopami labdabīgas histoloģijas audzēji, kurus bieži var izārstēt tikai ar operāciju. Ja izgriešana ir nepilnīga, atlikušos audzēja audus varētu veiksmīgi ārstēt ar staru terapiju. Retos gadījumos, kad vietējā ārstēšana nelīdz, veiksmīga var būt sistēmiskā ķīmijterapija, kas individuāli jāpielāgo. Bērni reaģē uz karboplatīna un vinkristīna kombināciju.


Datortomogrāfijā parādās difūzās astrocitomas II. Pakāpes nekā mazāk intensīvi bojājumi. Vēlamajā magnētiskās rezonanses attēlveidošanā kontrastvielas var nespēt izcelt šīs neoplazmas, to luminiscence var būt plānāka un vājāka. Intensīvāka var liecināt par palielinātu anaplāziju. Kad vien iespējams, ieteicams veikt biopsiju, lai iegūtu paraugus no audzēja anaplastiskās daļas.
Vairumā gadījumu pacienti ar difūzām astrocitomām ir vecumā no 20 līdz 40 gadiem. Viņiem raksturīga epilepsijas lēkmju rašanās. Labvēlīgas prognozes nosacījumi ir jauns vecums, audzēja izmērs zem 50 milimetriem un pēc iespējas plašāka audzēja ķirurģiskā rezekcija. Vēlīni recidīvi ir salīdzinoši bieži, tāpēc pacienti ir jānovēro 15 gadus pēc audzēja izņemšanas.
Neskatoties uz to salīdzinoši gauso gaitu, lielākā daļa astrocitomu progresē līdz bojājumiem, kam raksturīga plaša anaplāzija, kas parasti ir izturīga pret operāciju un staru terapiju. Tomēr terapija pacientiem ar difūzām zemas pakāpes astrocitomām literatūrā neparāda vienprātīgu vienprātību. Pilnīgas rezekcijas loma tiek apspriesta profesionālajā kontekstā. Dažu pētījumu rezultāti liecina, ka maksimālā audzēja noņemšana dod vislabākos rezultātus. Faktiski mazus un vienpusējus audzējus var pilnībā noņemt, ja nav iesaistītas kritiskās smadzeņu struktūras. Pragmatiska pieeja, kas parasti ir pieņemama gadījumu vispārīgumam, ir pēc iespējas novērst neoplaziju, lai izvairītos no būtiskiem neiroloģiskiem deficītiem.
Pētījumi liecina, ka staru terapija, kas veikta uzreiz pēc diagnozes noteikšanas, ir pagarinājusi laiku, kad pacients ir brīvs no slimības pirms audzēja recidīva, salīdzinot ar situāciju, kad staru terapijas kurss tiek aizkavēts līdz progresēšanas brīdim. Tomēr pašlaik nav vienprātības par to, ka staru terapija neilgi pēc diagnozes noteikšanas uzlabo pacienta “vispārējo dzīvildzi”.
Pacientiem ar vieglākiem simptomiem vai bez simptomiem vai ar krampjiem, ko var kontrolēt ar pretkrampju līdzekļiem, ir iespējams atlikt staru terapiju, līdz audzēja augšana sasniedz kritisko fāzi. Bieži vien ir vēlme samazināt neiroloģisko bojājumu risku, ko izraisa pati staru terapija.
Divi prospektīvi randomizēti klīniskie pētījumi neuzrādīja lielāku ieguvumu no lielas devas staru terapijas nekā no mazas devas staru terapijas. Parasti kopējā deva ir no 45 līdz 54 pelēkiem ar frakciju no 1,8 līdz 2 pelēkiem.
Adjuvantas ķīmijterapijas ietekme pacientiem ar zemas pakāpes astrocitomām joprojām tiek pētīta. Sākotnējie rezultāti no klīniskā pētījuma, kurā tika salīdzināta tikai staru terapija ar staru terapiju, kam sekoja ķīmijterapija, kas satur prokarbazīnu, lomustīnu un vinkristīnu (PCV), uzrādīja ilgāku "izdzīvošanas bez slimībām" periodu, lietojot kombināciju, bet ne ilgāku "kopējo dzīvildzi". Ar PCV protokolu saistītās toksicitātes dēļ temozolomīdu ieteicams lietot gan kā sākotnējo terapiju, gan pēc atveseļošanās.
Anaplastiskās astrocitomas
[labot šo sadaļu | labot pirmkodu]
Anaplastiskā astrocitoma ir ļaundabīgs smadzeņu audzējs, kam raksturīga difūza augšana, palielināts šūnu blīvums un kodola dalīšanās skaitļi. Tas rodas no īpašas centrālās nervu sistēmas šūnu populācijas, astrocītiem. Saskaņā ar PVO centrālās nervu sistēmas audzēju klasifikāciju audzējs atbilst III pakāpes audzējam.
Parasti pacientiem ar anaplastisku astrocitomu ir epilepsijas lēkmes, fokusa neiroloģiski traucējumi, galvassāpes un personības izmaiņas. Vidējais pacientu vecums ir 45 gadi. Magnētiskās rezonanses attēlveidošana parasti parāda masīvu bojājumu ar palielinātu kontrasta signālu, kas var būt arī vājāks. Diagnoze tiek veikta, veicot histoloģisku bojājuma izmeklēšanu ar biopsiju vai ķirurģisku rezekciju.
Sliktāka prognoze var būt saistīta ar paaugstinātu vecumu, sliktu fizisko stāvokli un ievērojamiem neiroloģiskiem bojājumiem. Kopumā terapeitiskais rezultāts ir labāks ar pilnīgu ķirurģisku rezekciju (standarta ārstēšana), nepalielinot neiroloģisko deficītu. Staru terapija ir standarta, jo ir pierādīts, ka tā palielina izdzīvošanas laiku. Ķīmijterapijas loma ir pretrunīga.
Glioblastoma
[labot šo sadaļu | labot pirmkodu]
Visbiežāk sastopamie un ļaundabīgie glia šūnu audzēji ir glioblastomas. Tie sastāv no neviendabīgas slikti diferencētu astrocitomas šūnu masas galvenokārt pieaugušajiem. Tie parasti rodas smadzeņu puslodēs, retāk smadzeņu stumbrā vai muguras smadzenēs. Izņemot ļoti retus gadījumus, tāpat kā visi smadzeņu audzēji, tie nepārsniedz centrālās nervu sistēmas struktūras.
Glioblastoma var rasties difūzas (II. pakāpe) vai anaplastiska astrocitoma (III. pakāpe) attīstīt. Pēdējā gadījumā to sauc par sekundāru. Tomēr, ja tas notiek bez priekštečiem vai pierādījumiem par iepriekšēju ļaundabīgu audzēju, to sauc par primāro. Glioblastomas ārstē ar operāciju, starojumu un ķīmijterapiju. Tos ir grūti izārstēt, un ir daži gadījumi, kas izdzīvo ilgāk par trim gadiem.
Oligodendrogliomas
[labot šo sadaļu | labot pirmkodu]Oligodendroglioma ir retāk sastopams glia smadzeņu audzējs, kas rodas no oligodendrocītiem. Tas notiek galvenokārt pieaugušajiem vecumā no 40 līdz 45 gadiem, galvenokārt smadzeņu garozā un smadzeņu pusložu baltajā vielā. Oligodendrogliomas ir salīdzinoši reti sastopamas, veidojot mazāk nekā aptuveni 5 procentus no visiem primārajiem smadzeņu audzējiem un ne vairāk kā aptuveni 10 līdz 15 procentus no visām gliomām. Šie audzēji ir sadalīti zemas pakāpes un anaplastiskajos bojājumos. Anaplastiskajai oligodendrogliomai raksturīgs palielināts šūnu blīvums, mitoze, endotēlija proliferācija un kodola polimorfisms un nekroze.
Zemas pakāpes oligodendrogliomas un oligoastrocitomas
[labot šo sadaļu | labot pirmkodu]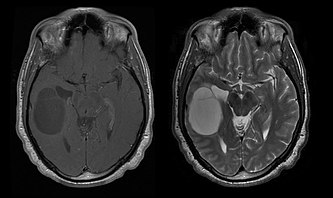
Vidējā dzīvildze pacientiem ar tīru oligodendrogliomu ir aptuveni 10 gadi, ar oligoastrocitomu aptuveni 8 gadi. Pagarinājums salīdzinājumā ar tīrām astrocitomām ir saistīts ar 1p/19q pāra dzēšanu vai pārvietošanu audzējā.
Vidējais pacientu vecums diagnozes laikā ir 35 gadi. Tipiski simptomi ir epilepsijas lēkmes, taču var ziņots arī par fokusa neiroloģiskiem traucējumiem, personības izmaiņām vai citiem intrakraniāla spiediena simptomiem, piemēram, galvassāpēm un vemšanu. Šie audzēji parasti nav redzami datortomogrāfijā, tāpēc MRI ir izvēles metode diagnostikas attēlveidošanai. Uz - Magnētiskās rezonanses attēlveidošana, tie ir atpazīstami kā paaugstināta signāla intensitāte. Ieslēgts -attēli, no otras puses, signālu var izslēgt un kontrasta uzlabošanos var noteikt tikai reizēm. Iespējams, ka trūkst pārkaļķošanās signāla.
Šie audzēji attīstās lēnāk nekā zemas pakāpes astrocitomas, un literatūrā nav vienprātības par optimālu ārstēšanu. Sākotnējā ārstēšana ietver simptomu kontroli ar pretkrampju līdzekļiem, starojumu, ķīmijterapiju vai pēdējo divu kombināciju. Ķirurģijai, staru terapijai un ķīmijterapijai ir svarīga loma recidīvu gadījumā. Rezekcijas var mazināt simptomus. Uz temozolomīda uzrādīja 50 Procentuāli pacientu, kuriem pēc staru terapijas recidīvs ir pozitīva reakcija.
Anaplastiskās oligodendrogliomas un oligoastrocitomas
[labot šo sadaļu | labot pirmkodu]Anaplastiskām oligodendrogliomām ir tipiski simptomi, kas izriet no masu efekta un epilepsijas lēkmēm. Neskatoties uz to ķīmisko jutību, vidējā dzīvildze ir tikai 3 līdz 5 Gadiem. Ārstēšana ietver pēc iespējas lielāku izgriešanu, kam seko staru terapija. Attiecībā uz ķīmijterapiju jāatzīmē, ka divos nesenos III fāzes klīniskajos pētījumos staru terapijas rezultāti tika salīdzināti ar kombinētās staru terapijas un prokarbazīna, lomustīna un vinkristīna ķīmijterapijas rezultātiem. Lai gan kombinētās terapijas gadījumā dzīvildze bez attiecīgiem simptomiem bija ilgāka, kopējā dzīvildze abās terapijās bija vienāda. Pacienti ar 1p/19q dzēšanu sasniedza vislabākos ārstēšanas rezultātus, savukārt pacienti bez 1p/19q dzēšanas spēja uzlabot savus rezultātus ar PCV ķīmijterapiju.
Perspektīvie klīniskie pētījumi liecina, ka aptuveni 50 līdz 70 Procentuālā daļa pacientu ar recidivējošu anaplastisku oligodendrogliomu pēc staru terapijas pozitīvi reaģē uz ķīmijterapiju ar PCV vai temozolomīdu. Lai gan temozolomīda un PCV terapijas augstāka efektivitāte nav noteikta, kumulatīvās mielosupresijas trūkums, lietojot temozolomīdu, liecina par tā lietošanu recidīva ārstēšanas sākumā.
Ependimomas
[labot šo sadaļu | labot pirmkodu]
Ependimoma ir audzējs, kas attīstās no ependimālajām šūnām, kas pārklāj smadzeņu kambarus, dzīslenes pinumu, filum terminale un muguras smadzeņu centrālo kanālu. Ependimālās šūnas atrodas arī smadzeņu parenhīmā embrionālās migrācijas rezultātā no periventrikulāriem apgabaliem uz smadzeņu garozu.
Šie diezgan retie audzēji var parādīties jebkurā vecumā, taču tiem ir divi raksturīgi maksimumi no 0 līdz 10 un no 40 līdz 50 gadiem. Intrakraniālie ievainojumi, kas parasti rodas aizmugurējā dobumā, ir biežāk sastopami pirmajā vecuma grupā, savukārt mugurkaula traumas ir biežākas otrajā vecuma grupā.
Ependimomas iedala zemas pakāpes bojājumos (I. un II. pakāpe pēc PVO skalas) un anaplastiski bojājumi (III. grādi) iedalīti sīkāk. I. pakāpe ir īpaši subependimomas un miksopapilāras ependimomas, III. Anaplastiskā ependimoma. Pacienti ar zemas pakāpes ependimomu mugurkaulā, ko var pilnībā noņemt, pēc tam netiek pakļauti staru terapijai. Pēcoperācijas staru terapijas loma zemas pakāpes intrakraniālās ependimomās ir pretrunīga, taču staru terapija parasti ir indicēta anaplastiskiem vai zemas pakāpes audzējiem, kurus nevar pilnībā izgriezt.
Klīniskie pētījumi ir parādījuši, ka ependimomas reaģē uz ķīmijterapiju, īpaši uz platīna bāzes. Uz platīnu balstītas ķīmijterapijas ieguvums ir 67 Procenti, no otras puses, 25 attiecībā uz nitrozourīnvielu Procenti. Ependimomu II prognoze. Atzīmes ir 6 gadu dzīvildze bez slimībām 68 procentiem un ar kopējo dzīvildzi 87 Procenti. Anaplastisko ependimomu gadījumā šīs vērtības samazinās līdz 29 procentiem vai līdz 37 Procenti.
Nonglial audzēji
[labot šo sadaļu | labot pirmkodu]Meduloblastomas
[labot šo sadaļu | labot pirmkodu]
Medulloblastoma ir visizplatītākais ļaundabīgais smadzeņu audzējs bērniem. Vislielākā saslimstība rodas bērniem vecumā no 2 līdz 7 gadiem. Vislielākais saslimšanas risks saglabājas bērnībā, jo cilvēkiem, kas vecāki par 21 gadu, medulloblastoma ir ļoti reti sastopama.
Šis audzējs ir raksturīgs aizmugures dobumam, kur tas ir lokalizēts abās smadzenīšu puslodēs vai smadzenīšu vermā. Tā kā tas ir invazīvs un strauji augošs, tas parasti izplatās uz citām centrālās nervu sistēmas (CNS) daļām caur CSF un var iefiltrēties tuvējā ceturtā kambara un smadzeņu apvalkos. Retos gadījumos var rasties papildu metastāzes CNS. Ja rodas ļaundabīgs audzējs, simptomi ir līdzsvara zudums, koordinācijas traucējumi, diplopija, dizartrija un ceturtā kambara iesaistīšanās, kas bieži izraisa obstruktīvu hidrocefāliju, galvassāpes, sliktu dūšu un vemšanu, kā arī nestabilu gaitu.
MRI parasti parāda masīvu kontrastu uzlabojošu bojājumu, kas ietver smadzenītes. Kā minēts iepriekš, medulloblastomai ir augsta tieksme lokāli infiltrēties leptomeningos, kā arī izplatīties pa subarahnoidālo telpu, iesaistot sirds kambarus, smadzeņu izliekumu un mugurkaula leptomeningeālās virsmas. Līdz ar to ir nepieciešams rezonansē novest visu craniospinālo asi.
Operācijas mērķis ir noņemt pēc iespējas vairāk bojājuma radītās masas. Faktiski pēcoperācijas atlikušie audzēji rada sliktāku prognozi. Nelabvēlīgas prognozes priekšvēstnesis ir arī audzēja šūnu klātbūtne cerebrospinālajā šķidrumā vai leptomeningeālo metastāžu rezonanses noteikšana. Operācija vien parasti nav ārstnieciska. Tomēr dažos gadījumos var rasties kraniospinālās ass terapeitiskā apstarošana, kas vērsta uz primārā audzēja vietu. Ķīmijterapijas pievienošana pēc staru terapijas palielina izārstēšanas ātrumu. Kopā ar vinkristīnu tiek izmantotas zāles uz platīna bāzes (cisplatīns vai karboplatīns), etopozīds un alkilējošs līdzeklis (ciklofosfamīds vai lomustīns). Ar atbilstošu ārstēšanu medulloblastomas pacientu ilgas izdzīvošanas gadījumi, kas pārsniedz 3 gadus, ir no 60 līdz 60 gadiem un 80 Procenti.
Meningiomas
[labot šo sadaļu | labot pirmkodu]

Meningiomas ir visizplatītākie intrakraniāli ārējie vai ārpusaksiālie smadzeņu audzēji, kas rodas no arahnoīdu šūnām, kas ir membrāna, kas izklāj smadzenes un muguras smadzenes. Šīs neoplazijas sastopamība ir aptuveni 2 gadījumi uz gadā per 100 000 Iedzīvotājs. Tie ir biežāk sastopami sievietēm sestajā un septītajā desmitgadē. To biežums ir lielāks pacientiem ar 2. tipa neirofibromatozi. Hromosomu zudums 22 ir raksturīga meningiomām, lai gan šī atraduma prognostiskā nozīme joprojām nav skaidra.
Pacientiem ar meningiomu var būt simptomi, kas raksturīgi masīvam galvaskausa bojājumam, tostarp krampji un fokusa neiroloģiski traucējumi. Tā kā meningioma var būt arī asimptomātiska, to dažkārt atklāj datortomogrāfijā un magnētiskās rezonanses attēlveidošanā citu iemeslu dēļ. Šim rezonanses audzējam ir raksturīgs izskats, kas parasti sastāv no vienmērīga kontrasta pastiprinājuma gar dura ar skaidru atdalīšanu no smadzeņu parenhīmas. Vēl viena iezīme, kaut arī tā nav sastopama visos gadījumos, ir tā sauktā "durālā aste", ko attēlo izliekums, kas sniedzas ārpus bojājuma un norāda uz stiprinājuma punktu cietajā kaulā.
Daudzām nejauši atklātām meningiomām sākotnējās diagnozes laikā nav nepieciešama ārstēšana. Ja pacientam tiek konstatēts ievērojams masveida efekts neatkarīgi no tā, vai simptomi ir vai nav, izvēles ārstēšana parasti ir pilnīga rezekcija. Mayo Clinics studijā, kurā tika salīdzināti audzēja kontroles rādītāji pēc ķirurģiskas rezekcijas un radioķirurģijas pacientiem ar nelielu vai vidēji smagu intrakraniālu meningiomu un bez masveida efekta simptomiem, radioķirurģija nodrošināja labāku kontroli (98 pret 88 procenti) un ar mazākām komplikācijām (10 pret 22 procenti), salīdzinot ar ķirurģisku izņemšanu.
Primārās CNS limfomas
[labot šo sadaļu | labot pirmkodu]
Primārā centrālās nervu sistēmas limfoma veido aptuveni 2 procenti līdz 3 procenti no visiem smadzeņu audzējiem pacientiem ar normālu imūnsistēmu. Tās biežāk rodas vīriešiem, kas vecāki par 55 gadiem līdz 60 gadiem uz augšu. Gandrīz puse no visām limfomām rodas pacientiem, kas vecāki par 60 gadiem, un aptuveni ceturtā daļa pacientiem, kas vecāki par 70 gadiem gadiem uz augšu. Šķiet, ka saslimstība palielinās līdz ar vecumu, bet iemesls joprojām nav skaidrs. Pacientiem ar novājinātu imūnsistēmu ir lielāks risks saslimt ar CNS limfomu, tāpēc tiem, kam veikta orgānu transplantācija, ir iedzimts imūndeficīts vai autoimūna slimība, vai arī tie ir inficēti ar cilvēka imūndeficīta vīrusu. Ar HIV saistītās smadzeņu limfomas ir saistītas ar Epšteina-Barra vīrusu, īpaši pacientiem ar CD4 limfocītu skaitu zem 500 šūnas per kubikmilimetru asinīs. Lielākā daļa CNS limfomu ir difūzas lielu B šūnu limfomas.
Pacienti cieš no dažādiem raksturīgiem fokusa vai multifokāla masīva bojājuma simptomiem. MRI parasti parāda audzējus ar viendabīgu kontrasta uzlabošanos dziļajā periventrikulārajā baltajā vielā. Pacientiem ar novājinātu imūnsistēmu ir raksturīga daudzfokalitāte un nehomogēna uzlabošanās. CNS limfomas analīze ir ārkārtīgi svarīga smadzeņu neoplazijas diferenciāldiagnozē. Jāņem vērā, ka kortikosteroīdu ievadīšana var izraisīt pilnīgu uzlabojuma izzušanu, apgrūtinot bojājumu diagnostiku. Līdz ar to, ja diferenciāldiagnozē ir jāņem vērā CNS limfoma, jāizvairās no kortikosteroīdu lietošanas, ja vien masas efekts neizraisa nopietnas un tūlītējas problēmas pacientam.


Aizdomīgā bojājuma biopsija ir ļoti svarīga. Atšķirībā no sistēmiskas lielo B šūnu limfomas, kurā gan ķīmijterapija, gan staru terapija ir efektīvas un lokalizētu bojājumu ārstēšana ir ārstnieciska, centrālās nervu sistēmas limfoma parasti reaģē uz sākotnējo terapiju, bet pēc tam atkārtojas. Tāpat kā sistēmiskas limfomas gadījumā, operācijas loma galvenokārt ir ierobežota ar atbilstošu audu paraugu iegūšanu diagnozei.
Agrāk staru terapija tika veikta visās smadzenēs (panencephalic). Vidējā dzīvildze ir aptuveni 12 mēneši — pat ar lokalizētiem bojājumiem. Atkārtošanās parasti skar iepriekšējās traumas vietu, kā arī citus reģionus. Reakcija uz ķīmijterapiju ir daudzsološāka. Klīniskie pētījumi, kuros kā pirmā ārstēšana tika izmantota tikai metotreksāta lielās devās un staru terapija tika atlikta līdz recidīva vai progresēšanas brīdim, uzrādīja labāku kopējo dzīvildzi nekā tikai staru terapija. Vēl efektīvāka bija metotreksāta, vinkristīna, prokarbazīna, intratekālā metotreksāta, citarabīna un panencefālas staru terapijas un citarabīna kombinācija vai intraarteriālas ķīmijterapijas lietošana ar intraarteriālu metotreksātu, intravenozi injicētu ciklofosfamīdu un etopozīdu pēc modifikācijas asinīs. smadzeņu barjera ar mannītu. Vidējā dzīvildze metotreksāta terapijas laikā bija 24 līdz 40 mēnešus daudz augstāks nekā ar staru terapiju vien (diapazons 24 līdz 40 mēneši). Dažos gadījumos staru terapiju izmanto tikai recidīvu gadījumā, ja ķīmijterapijas laikā ir sākotnējā regresija. Ir ziņots arī par ilgstošas izdzīvošanas gadījumiem bez staru terapijas.
Panencefāla staru terapija ir saistīta ar augstu demences vai leikoencefalopātijas attīstības risku. Šo risku varētu samazināt, izstrādājot efektīvas audzēja kontroles stratēģijas, kas izvairās no panencefālas staru terapijas. Sākotnējā terapija pacientiem ar novājinātu imūnsistēmu ir samazināt imūnsupresijas cēloņus. Prognoze šiem pacientiem parasti ir sliktāka nekā pacientiem, kuriem ir normāla imūnsistēma. Sakarā ar pavadošām audzēju infekcijām un kopumā neoptimālu fizisko stāvokli šiem pacientiem ar nomāktu imūnsistēmu ķīmijterapiju bieži nevar veikt. Tāpat kā ar citiem smadzeņu audzējiem, reakcija uz ārstēšanu ir atkarīga no vecuma un fiziskā stāvokļa.
Metastātiski centrālās nervu sistēmas audzēji
[labot šo sadaļu | labot pirmkodu]Metastāzes smadzenēs
[labot šo sadaļu | labot pirmkodu]Metastāzes smadzenēs ir visizplatītākās intrakraniālās neoplazmas pieaugušajiem, kas ir desmit reizes biežākas nekā primārie smadzeņu audzēji. Viņi sola 20 līdz 40 procentiem pieaugušo ar vēzi, un tie galvenokārt ir saistīti ar plaušu un krūts vēzi un melanomu. Šie bojājumi rodas no vēža šūnu izplatīšanās caur asinsriti, un visbiežāk tie rodas pelēkās un baltās vielas savienojuma vietā, kur mainās asinsvadu šķērsgriezums, slazdojot audzēja šūnu embolijas. 80 procenti bojājumu rodas smadzeņu puslodēs, 15 procenti smadzenītēs un 5 procenti smadzeņu stumbrā. Apmēram 80 procentiem pacientu anamnēzē ir sistēmisks vēzis un 70 procentiem ir vairākas metastāzes smadzenēs.

Nesen ir panākts ievērojams progress šo bojājumu diagnostikā un ārstēšanā, kā rezultātā ir uzlabojusies izdzīvošana un simptomu kontrole. Pazīmju un simptomu rašanās ir līdzīga citu masīvu smadzeņu bojājumu parādībām. Izvēlētā diagnostikas metode ir magnētiskās rezonanses attēlveidošana, izmantojot kontrastvielu.
Literatūrā ir parādīti līdzvērtīgi rezultāti ķirurģijai un radioķirurģijai. Pēdējais šķiet ērtāks, efektīvāks un drošāks maziem bojājumiem vai reģionos, kas nav pieejami ķirurģijai. Radioķirurģija ir saprātīga alternatīva pacientiem, kurus nevar operēt medicīnisku iemeslu dēļ. Tomēr ķirurģija nepārprotami ir optimālā metode, lai iegūtu audus diagnostikai un noņemtu bojājumus, kas izraisa masu efektu. Tāpēc radioķirurģija un ķirurģija būtu jāuzskata par divām savstarpēji papildinošām, bet atšķirīgām metodēm, kuras jāpiemēro atkarībā no pacienta atšķirīgās situācijas. Par gandrīz 50 procenti pacientu ar vienu vai divām metastāzēm smadzenēs nav kandidāti ķirurģiskai noņemšanai bojājumu nepieejamības, sistēmiskās slimības pakāpes vai citu faktoru dēļ. Šiem un citiem pacientiem ar vairākām metastāzēm parasti tiek piedāvāta panencefāla staru terapija kā standarta aprūpe. Faktiski sasniedz gandrīz 50 procentiem no tiem ar šo terapiju neiroloģisko simptomu uzlabošanās un 50 līdz 70 procentuāli manāma reakcija. Ķīmijterapiju reti izmanto galvenokārt smadzeņu metastāzēm.
Lielākajai daļai pacientu ar metastāzēm smadzenēs vidējā dzīvildze ir tikai četri līdz seši mēneši pēc panencefālas staru terapijas. Tomēr pacienti, kas jaunāki par 60 gadiem ar atsevišķiem bojājumiem un kontrolētu sistēmisku slimību, var sasniegt ilgāku dzīvildzi, jo viņi var panest agresīvāku ārstēšanas pieeju.
Meningeālās metastāzes
[labot šo sadaļu | labot pirmkodu]
Ap pulksten 5 procentiem audzēja pacientu var diagnosticēt mīksto smadzeņu apvalku (leptomeninges encephali) metastāzes. Visbiežāk tie rodas melanomas, krūts un plaušu vēža gadījumā audzēja šūnu izplatīšanās rezultātā caur asinsriti. Ļaundabīgās šūnas pēc tam tiek izplatītas visā centrālajā nervu sistēmā (CNS), parasti caur cerebrospinālo šķidrumu, ko parasti sauc par smadzeņu šķidrumu.
Vienu vai vairākas no šīm pazīmēm un simptomiem, cita starpā, var izraisīt meningeālās metastāzes:
- lokāli nervu bojājumi, piemēram, galvaskausa nervu paralīze, motora vājums un radikulopātijas, parestēzija un sāpes,
- tieša invāzija smadzenēs vai mugurkaula audos,
- Smadzeņu un mugurkaula asinsvadu traucējumi ar fokusa neiroloģiskiem traucējumiem un/vai krampjiem,
- Traucējumi normālai cerebrospinālā šķidruma plūsmai ar galvassāpēm un paaugstinātu intrakraniālo spiedienu,
- Normālas smadzeņu darbības traucējumi, piemēram, encefalopātija un/vai
- perivaskulāra infiltrācija ar audzēja šūnām, kā rezultātā rodas išēmijas un apopleksijas simptomi.
Diagnozi var noteikt, pārbaudot cerebrospinālo šķidrumu vai smadzeņu un muguras smadzeņu magnētiskās rezonanses attēlveidošanu. Ļaundabīgo šūnu klātbūtni var izmērīt pie 50 procentus pacientu var identificēt. Vismaz 10 procenti pacientu ar leptomeningeālu iesaistīšanos citoloģiskajā izmeklēšanā joprojām ir negatīvi. Palielinot jostas punkciju skaitu līdz sešām un izņemtā šķidruma daudzumu līdz 10 Mililitrs uz vienu punkciju var palielināt pozitīvas diagnozes iespējamību. Cerebrospinālajā šķidrumā olbaltumvielu koncentrācija parasti ir augsta, bet glikozes koncentrācija var būt zema pleocitozes klātbūtnē. Radiogrāfiskais pētījums var parādīt hidrocefāliju bez masīviem bojājumiem vai izkliedētas leptomeninges palielināšanās.
Bez terapijas vidējā dzīvildze ir 4 līdz 6 nedēļas, ar nāvi progresējošas neiroloģiskas pasliktināšanās dēļ. Leptomeningeālās metastāzes bieži ir galvenās slimības beigu stadijas izpausme, un simptomātiska terapija var būt vispiemērotākais risinājums. Kortikosteroīdi un pretsāpju līdzekļi nodrošina īslaicīgu atvieglojumu. Ārstēšanu var piedāvāt pacientiem ar minimālu sistēmisku slimību un pieņemamu vispārējo fizisko stāvokli, lai atvieglotu simptomus un pagarinātu dzīvildzi.
Vidējo dzīvildzi var uzlabot ar staru terapiju līdz simptomātiskām vietām un apjomīgākām slimām zonām, kas noteiktas ar rentgenu, un ar intratekālu terapiju ar metotreksātu, citarabīnu un tiotepu, ko veic ar lumbālpunkciju vai Ommaya katetru, sākot no 3 gada 6 mēneši tiek palielināti.
Galvenā uz metotreksātu balstītas intratekālas terapijas komplikācija ir nekrotizējoša leikoencefalopātija, kas var attīstīties pēc mēnešiem ilgas terapijas tiem dažiem pacientiem, kuri var baudīt ilgstošu dzīvildzi. Šis postošais toksiskais efekts ir īpaši izplatīts pacientiem, kuri iepriekš vai vienlaikus ir saņēmuši staru terapiju ar intratekālu metotreksāta terapiju.
Sāpes un galīgā aprūpe
[labot šo sadaļu | labot pirmkodu]Paliatīvā aprūpe ir īpašs aprūpes veids, kas paredzēts, lai uzlabotu to pacientu dzīves kvalitāti, kuri cieš no nopietnas vai dzīvībai bīstamas slimības, piemēram, vēža. Paliatīvās aprūpes mērķis nav izārstēt, bet gan pēc iespējas agrāk novērst vai ārstēt slimības un tās ārstēšanas simptomus un blakusparādības, kā arī ar to saistītās psiholoģiskās, sociālās un garīgās problēmas. Paliatīvā aprūpe ir pazīstama arī kā komforta aprūpe, atbalstoša aprūpe un simptomu pārvaldība.
Paliatīvā aprūpe tiek nodrošināta visā pacienta vēža pieredzē. Tas parasti sākas ar diagnozi un turpinās ar ārstēšanu, turpmāku aprūpi un dzīves beigām.
Ārējās saites
[labot šo sadaļu | labot pirmkodu]- www.cochrane.org/pt/evidence – COCHRANE - Neuro-Oncology Group
- www.eano.eu – European Association of Neuro-Oncology
- https://www.eortc.org/research_field/brain/ – The European Organisation for Research and Treatment of Cancer (EORTC)
Literatūra
[labot šo sadaļu | labot pirmkodu]- Jan C. Buckner et al., Central Nervous System Tumors, Mayo Clinic Proceedings, Jg. 82, 2007, lado 1271-1286
- Lisa M. DeAngelis et al., Intracranial Tumors. Diagnosis and Treatment, Dunitz London, 2002, ISBN 1-901865-37-1
- D. N. Louis et al., WHO Classification of Tumours of the Central Nervous System, Genf, 2007, ISBN 978-92-832-2430-3
- Richard Pazdur et al., Cancer management. A multidisciplinary approach. Medical, surgical, & radiation oncology, UBM Medica, 2010, ISBN 978-0-615-41824-7
- Jerome B. Posner, Neurologic Complications of Cancer, Davis, Philadelphia, 1995, ISBN 0-8036-0006-2
- Rüdiger Schenk, Neuroonkologische Therapiekonzepte zur Behandlung von Astrozytomen höheren Malignitätsgrades und Rezidivlokalisation, Regensburg, 2019
- Uwe Schlegel et al., Neuroonkologie, 2. erw., Thieme, Stuttgart, Päivämäärä 2003, ISBN 3-13-109062-6
- Jörg-Christian Tonn et al., Oncology of CNS Tumors, Springer, Berlin, Päivämäärä 2010, ISBN=978-3-642-02873-1


